 در طول درمان دیابت ، تعدادی از داروها برای کاهش قند خون تجویز می شوند.
در طول درمان دیابت ، تعدادی از داروها برای کاهش قند خون تجویز می شوند.
اینها شامل داروهایی برای افزایش حساسیت بافتی به انسولین ، برای بهبود ترشح هورمون است. از این روش همچنین برای اختلال در جذب کربوهیدرات ها در روده استفاده می شود.
داروهایی که ترشح انسولین را افزایش می دهند
داروهای گسترده ای که ترشح انسولین را تحریک می کنند. چنین داروهایی شامل داروهایی از گروه سولفونیل اوره و مگلیتینیدها هستند.
سولفونیل اوره
 این یک گروه از داروهای مصنوعی است که قند خون را کاهش می دهد. داروهای این کلاس سلولهای لوزالمعده را فعال می کنند و این باعث افزایش تولید انسولین توسط بدن می شود. برای این کار ، سلولهای بتا سالم باید در غده حضور داشته باشند.
این یک گروه از داروهای مصنوعی است که قند خون را کاهش می دهد. داروهای این کلاس سلولهای لوزالمعده را فعال می کنند و این باعث افزایش تولید انسولین توسط بدن می شود. برای این کار ، سلولهای بتا سالم باید در غده حضور داشته باشند.
عمل این داروها افزایش ترشح هورمون و تولید کندتر گلوکز در کبد ، تحریک سلولهای β ، سرکوب گلوکاگون ، کتوز و ترشح سوماتوستاتین است.
مشتقات سولفونیل اوره به دو گروه عمل طولانی و متوسط تقسیم می شود. نتیجه ترشح هورمون تحریک کننده به میزان مصرف در زمان مصرف بستگی دارد.
داروها برای درمان دیابت نوع 2 در نظر گرفته شده اند ؛ از آنها برای معالجه دیابت نوع 1 استفاده نمی شود. با کاهش حساسیت بافت ها به هورمون منصوب شد. به صورت قرص موجود است.
مشتقات سولفونیل اوره توسط دو نسل از داروها نشان داده می شود :
:
- بوتامید ، کلرپرو آمید. داروها با دوزهای زیاد تجویز می شوند و اثر کوتاهی دارند.
- Glipizide ، Glibenclamide ، Glycvidone. آنها اثر طولانی تری دارند و با دوز کمتری تجویز می شوند.
موارد منع مصرف شامل موارد زیر است:
- کم خونی
- کتواسیدوز دیابتی.
- اختلال عملکرد کلیه؛
- فرآیند حاد عفونی.
- بارداری ، شیردهی
- اختلال عملکرد کبد؛
- قبل / بعد از عملیات؛
- لوکوپنی؛
- ترومبوسیتوپنی؛
- اختلالات سوء هاضمه؛
- به ندرت هپاتیت؛
- افزایش وزن
چه عوارض جانبی مشاهده شده است:
- تشکیل طعم فلزی در دهان؛
- اختلال در عملکرد کبد.
- تظاهرات آلرژیک؛
- اختلال در عملکرد کلیه.
شایع ترین عارضه جانبی هیپوگلیسمی است.
مگلیتینیدها
گروهی از داروهایی که ترشح انسولین را افزایش می دهند. آنها تنظیم کننده های اصلی قند خون هستند - آنها قند را بعد از خوردن غذا کاهش می دهند. استفاده از دارو برای اصلاح گلوکز ناشتا نامناسب است. نشانه های پذیرش - DM 2.
نمایندگان این کلاس Nateglinides ، Repaglinides هستند. داروها روی سلولهای دستگاه جزایر تأثیر می گذارند ، ترشح انسولین را فعال می کنند. فعال سازی هورمون 15 دقیقه بعد از غذا اتفاق می افتد. میزان انسولین اوج بعد از یک ساعت ، کاهش - بعد از 3 ساعت مشاهده می شود.
تحریک بسته به غلظت قند اتفاق می افتد - در مقادیر کم دارو به مقدار کمی بر ترشح هورمون تأثیر می گذارد. این مسئله عدم وجود هیپوگلیسمی در هنگام مصرف دارو را توضیح می دهد.

همراه با سایر داروهای ضد دیابتی. فقط 9٪ از طریق روده ها توسط کلیه ها دفع می شوند.
DM 1 ، کتواسیدوز ، بارداری و شیردهی اصلی ترین موارد منع مصرف برای مصرف آن هستند. در مصرف داروها برای بیماران سالخورده باید احتیاط کرد. همچنین لازم است توجه جدی به بیماران مبتلا به بیماریهای کبدی شود. توصیه می شود چندین بار در سال نظارت بر شاخص ها انجام شود. بررسی در سال اول درمانی بسیار مهم است.
مگلیتینیدها نیازی به انتخاب دوز ندارند. داروها هنگام غذا استفاده می شوند. سطح انسولین پس از 3 ساعت به مقدار قبلی خود برمی گردد.
در میان عوارض جانبی مشاهده شد:
- نقص بینایی؛
- اختلالات دستگاه گوارش؛
- تظاهرات آلرژیک؛
- افزایش شاخص های کبدی در تجزیه و تحلیل بیوشیمیایی.
- به ندرت کافی - هیپوگلیسمی.
در موارد زیر برای استفاده توصیه نمی شود:
- دیابت نوع 1؛
- بارداری و شیردهی
- عدم تحمل مواد مخدر؛
- کتواسیدوز دیابتی.
داروهایی که حساسیت بافتی به انسولین را افزایش می دهند
در دیابت نوع 2 ، اغلب تحریک ترشح انسولین ضروری نیست ، زیرا در مقادیر کافی تولید می شود. افزایش حساسیت بافتها به هورمون ضروری است ، زیرا این تخلف از عملکرد گیرنده های سلول بافتی است که باعث افزایش قند خون می شود.
بیگوانیدها
 بیگوانیدها - گروهی از داروهایی که حساسیت بافتها به انسولین را تقویت می کنند. آنها توسط Buformin ، Metformin ، Fenformin نشان داده می شوند.
بیگوانیدها - گروهی از داروهایی که حساسیت بافتها به انسولین را تقویت می کنند. آنها توسط Buformin ، Metformin ، Fenformin نشان داده می شوند.
آنها در جذب مختلف ، عوارض جانبی ، دوزهای مختلف برای به دست آوردن نتیجه درمانی متفاوت هستند. در حال حاضر فقط از متفورمین استفاده می شود.
هنگام مصرف دارو ، کاهش مقاومت به انسولین وجود دارد. ماده فعال مهار کننده گلوکونوژنز ، باعث تغییر در جذب گلوکز می شود. سطح "کلسترول بد" و تری گلیسیرید نیز کاهش می یابد. بیگوانیدها از دستگاه گوارش جذب می شوند ، که عمدتا توسط کلیه ها دفع می شوند ، حداکثر غلظت بعد از 2 ساعت می رسد. نیمه عمر حذف حداکثر 4.5 ساعت است.
بیگوانیدها برای دیابت نوع 2 و دیابت نوع 1 به عنوان بخشی از یک درمان جامع تجویز می شوند.
نمایندگان کلاس biguanide برای استفاده نمی شوند:
- بارداری و شیردهی
- اختلال عملکرد کبد؛
- اختلال عملکرد کلیه؛
- عدم تحمل به مؤلفه فعال؛
- حمله قلبی؛
- روند التهابی حاد.
- کتواسیدوز ، اسیدوز لاکتیک؛
- نارسایی تنفسی
بیگوانیدها با الکل ترکیب نمی شوند. همچنین 3 روز قبل و 3 روز بعد از عمل به آنها معاینه نمی شود. به بیماران بالای 60 سال توصیه می شود با احتیاط از داروهای این گروه استفاده کنند.
عوارض جانبی در روند مصرف شامل موارد زیر است:
- کم خونی مگالوبلاستیک
- ناراحتی دستگاه گوارش ، به ویژه ، اسهال ، استفراغ.
- اسیدوز
لیست داروهای این گروه شامل: متفوگامما ، متفورمین ، گلوکوفاژ ، آدبیت ، لانژین ، سیوفور ، بگمت است. داروها را می توان با سایر داروهای گلیسمی ترکیب کرد.
هنگام ترکیب با انسولین ، مراقبت ویژه ای لازم است. عملکرد کلیه ها و شاخص های گلوکز کنترل می شود. توجه ویژه ای به ترکیب با سایر داروهای غیر گلیسمی شده است - بعضی از آنها ممکن است اثر داروهای گروه بیگوانید را افزایش یا کاهش دهند.
تیازولیدین دیون
Thiazolidinediones - گروه جدیدی از داروهای کاهش دهنده قند برای تجویز خوراکی. آنها ترشح انسولین را فعال نمی کنند ، بلکه فقط حساسیت بافت های آن را افزایش می دهند.
2 تیازولیدون دیون وجود دارد - پیوگلیتازون (نسل دوم) و روزیگلیتازون (نسل سوم). تروگلیتازون (نسل اول) اثرات کبدی و قلبی را نشان داد ، به همین دلیل قطع شد. از داروها می توان در ترکیب با سایر داروها یا به عنوان تک درمانی استفاده کرد.
با عمل بر روی بافت ها ، کبد ، داروها حساسیت به هورمون را افزایش می دهند. در نتیجه ، پردازش گلوکز با افزایش سنتز سلول افزایش می یابد. تأثیر داروها با وجود هورمون مخصوص به خود بروز می یابد.

در دستگاه گوارش جذب شده ، توسط کلیه ها دفع می شود و در کبد متابولیزه می شود. حداکثر غلظت - بعد از 2.5 ساعت. یک اثر کامل پس از دو ماه از مصرف دارو ظاهر می شود.
داروها به طور موثری قند را کاهش می دهند ، روی پروفایل لیپیدها تأثیر می گذارد. تأثیرات هیچ تأثیر کمتری از biguanides ندارند. تمام داروهای این گروه باعث افزایش وزن می شوند. نتیجه به مدت زمان درمان و میزان دوز بستگی دارد. در بدن نیز احتباس آب وجود دارد.
 در طول درمان با تیازولیدین دیون ، وضعیت عملکردی کبد بطور دوره ای ارزیابی می شود. اگر بیمار خطرات ناشی از نارسایی قلبی را در پی داشته باشد ، پس از آن درمان با تیازولیدین تجویز نمی شود.
در طول درمان با تیازولیدین دیون ، وضعیت عملکردی کبد بطور دوره ای ارزیابی می شود. اگر بیمار خطرات ناشی از نارسایی قلبی را در پی داشته باشد ، پس از آن درمان با تیازولیدین تجویز نمی شود.
در چنین مواردی ، پزشک انسولین ، سولفونیل اوره ، متفورمین تجویز می کند.
داروهای مبتنی بر تیازولیدیناید: آواندیه ، آکتوس.
موارد منع مصرف:
- بارداری ، شیردهی
- نقض کبد؛
- دیابت نوع 1؛
- سن تا 18 سال
عوارض جانبی زیر با استفاده از داروها مشاهده شد:
- افزایش وزن؛
- افزایش خطر شکستگی در نتیجه کاهش تراکم استخوان.
- نقض کبد؛
- هپاتیت؛
- نارسایی قلبی؛
- تورم
- اگزما
به معنای اختلال در جذب کربوهیدرات روده
 مهار کننده های آلفا گلوکزیداز داروهایی هستند که جذب کربوهیدرات ها در روده را مختل می کنند. آنها در درمان دیابت تأثیر فوق غدد درون ریز دارند. بعد از غذا غلظت قند را تحت تأثیر قرار دهید. به همین دلیل ، پیشرفت هیپوگلیسمی به میزان قابل توجهی کاهش می یابد.
مهار کننده های آلفا گلوکزیداز داروهایی هستند که جذب کربوهیدرات ها در روده را مختل می کنند. آنها در درمان دیابت تأثیر فوق غدد درون ریز دارند. بعد از غذا غلظت قند را تحت تأثیر قرار دهید. به همین دلیل ، پیشرفت هیپوگلیسمی به میزان قابل توجهی کاهش می یابد.
مهار کننده های AG تجزیه کربوهیدرات ها را مختل می کنند ، به همین دلیل جذب آنها کند می شود. ماده فعال موانع نفوذ کربوهیدرات ها به خون را ایجاد می کند.
مهارکننده های گلوکزیداز آلفا به طور عمده در ترکیب با سایر داروهای گلیسمی و انسولین استفاده می شوند. منصوب به دیابت نوع 2.
نماینده Voglibosis ، Acarbose ، Miglitol. اکنون فقط دو داروی آخر استفاده می شود. اثرات بالینی یکسان است ، اما اثر کمی متفاوت است.
آکاربوز لاکتوز و آمیلاز را مهار می کند و عملا در روده جذب نمی شود. ممکن است آنزیم های کبدی را افزایش دهد. میگللیتول گلیکوژنز را در کبد حفظ می کند ، در روده جذب می شود. بدون جذب تظاهرات بالینی روی جذب گلی بنکلامید و متفورمین تأثیر می گذارد.
در طول استفاده از داروهای این کلاس مشاهده می شود:
- کاهش عوارض بیماری قلبی عروقی؛
- کند شدن پیشرفت آترواسکلروز
- اختلالات دستگاه گوارش ، به ویژه ، اسهال و نفخ شکم.
موارد منع مصرف:
- کولیت اولسراتیو
- کتواسیدوز دیابتی.
- بارداری
- انسداد روده؛
- شیردهی
- اختلال عملکرد کبد؛
- سختی روده؛
- نارسایی کلیه
عوارض جانبی عمدتاً از دستگاه گوارش آشکار می شود. این و اسهال ، درد موضعی ، نفخ شکم ، افزایش آنزیم های کبدی.
با اثر متقابل مهارکننده های فشار خون بالا با داروهای ضد دیابتی و انسولین ، اثر دوم ممکن است افزایش یابد. برای جلوگیری از اثر هیپوگلیسمی ، دوز با دقت انتخاب می شود.
صربنتس ، آماده سازی آنزیمی باعث کاهش درجه اثربخشی میگللیتول و آکاربوز می شوند. کورتیکواستروئیدها ، نیاسین ، دیورتیک ها ، هورمونهای تیروئید باعث کاهش فعالیت مهارکننده های AH می شوند. میگللیتول میزان دسترسی زیستی رانیتیدین ، دیگوکسین را کاهش می دهد.
Incretinomimetics
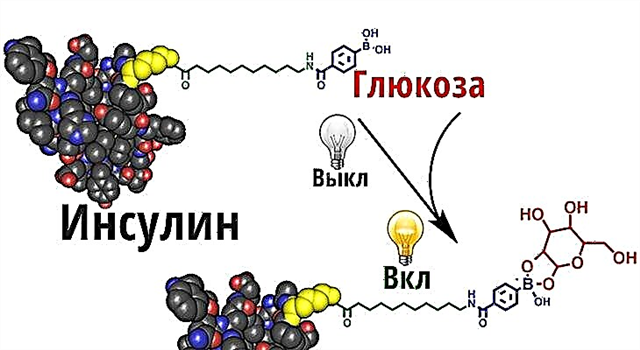
سوزاک ها هورمون های خاصی هستند که پس از غذا تولید می شوند. آنها تخلیه معده را کند می کنند ، ترشح انسولین را تحریک می کنند ، ترشح بیش از حد گلوکاگون را متوقف می کنند و اشتها را کاهش می دهند. در دیابت چنین عملکردهایی کاهش می یابد و میزان هورمون ناچیز است. تعداد آنها با استفاده از incretinomimetics ترمیم می شود. آنها اثرات درمانی را بهبود بخشیده و از نظر پزشکی نیز مورد توجه خاصی قرار می گیرند.

Increcinomimetics مربوط به ترکیبات پروتئین است. آنها توسط دو گروه دارو ارائه می شوند:
- گروه 1 - اگزناتید. این یک تقلید مستقیم incretin است. این شامل Baeta ، Viktoza است. از آنها به عنوان تزریق زیر پوستی استفاده می شود. برای بهبود اثر ، با سایر داروهای گلیسمی ترکیب شوید.
- گروه 2 - پلی پپتید انسولین. این دارو توسط داروها ارائه می شود: Galvus ، Januvius. مربوط به incretinomimetics غیر مستقیم است. دیپپتیدیل پپتیداز ، که تجزیه کننده incretins است ، مسدود شده است. اختصاص به طور جداگانه و همراه با داروهای دیگر.
این ماده مکانیسم تولید هورمون را شروع می کند - آنها پس از چند دقیقه وارد جریان خون می شوند. گمنامی افزایشی ، سلول های لوزالمعده و میزان هورمون تولید شده را تحریک می کند. فعالیت داروها در مقادیر زیاد قند رخ می دهد ، و در مقادیر کم ، عمل متوقف می شود.
از جمله موارد منع مصرف پذیرش:
- کتواسیدوز دیابتی.
- بارداری ، شیردهی
- اختلال عملکرد کلیه؛
- LED 1؛
- سن تا 18 سال
از جمله عوارض جانبی در طول درمان مشاهده شده است:
- واکنشهای آلرژیک؛
- سردرد
- حالت تهوع ، استفراغ
- ضعف ، خواب آلودگی.
داروهایی از کلاس میتریک میتریک در مراحل اولیه تظاهرات بیماری تجویز می شود. آنها به حفظ فعالیت سلولهای بتا کمک می کنند. در فرآیند درمانی در سالمندان ، پویایی مثبت شاخص ها وجود دارد. در طول درمان ، دارو به میزان کمتری در ایجاد هیپوگلیسمی تأثیر می گذارد.
فیلم در مورد داروهای جدید برای دیابت:
هر گروه دارویی بر اساس تصویر بالینی و ویژگی های دوره دیابت توسط پزشک تجویز می شود. آنها می توانند هم به صورت ترکیبی و هم به عنوان تک درمانی استفاده شوند. در طول درمان ، توصیه می شود بیوشیمی خون را ارزیابی کنید تا وضعیت اندام ها ارزیابی شود.