آترواسکلروز یکی از اصلی ترین بررسی های تشخیصی است. تعداد زیادی از بیماری ها با تظاهرات بالینی کاملاً متفاوت عمدتاً با آترواسکلروز همراه هستند ، و در میان آنها انفارکتوس میوکارد. سکته مغزی؛ آنوریسم شکمی؛ ایسکمی اندام تحتانی
آنها تا حد زیادی عوارض و مرگ و میر را تعیین می کنند. البته ساختار پلاک آترواسکلروتیک نقش اصلی را در این فرآیند ایفا می کند. در واقع ، به لطف ساختار ویژه این شکل گیری است که تشخیص های بعدی بوجود می آیند ، که منجر به وخیم شدن در بهزیستی یک فرد ، و گاه مرگ می شود. اما ، با وجود طیف گسترده ای از بیماری های بالینی ، اکثر تظاهرات حاد آترواسکلروز یک ویژگی پاتوژنتیک مشترک دارند: پارگی پلاک آترواسکلروتیک.
اختلالات پلاک بسته به ترک های کوچک یا فرسایش سطوح پلاک تا اثرات عمیقی از آسیب که به هسته نرم چربی ضایعات گسترش می یابد ، می تواند تا حد زیادی متفاوت باشد. در تمام این موارد ، حداقل درجاتی از تشکیل لخته خون رخ می دهد.
آئورت شکمی بیشتر اوقات از تشکیل پلاک ها و همچنین از عوارض مرتبط با خود این پلاک رنج می برد.
در این رگ به قطر بزرگ ، تخریب پلاک ها و ترومبوز با انسداد لومن پایان نمی یابد و می تواند منجر به زخم های سطحی گسترده از جمله بخش های بزرگی از دیواره آئورت شود که در بسیاری از موارد در بیماران مسن مشاهده می شود. علاوه بر نقش غیرقابل انکار آترواسکلروز در تشکیل آنوریسم شکمی ، ترومبوز دهان منجر به بروز شگفت آور کم عوارض بالینی قابل توجه در این بیماران می شود ، اگرچه آمبولی کلسترول می تواند به طور منظم در کلیه ها و پوست در هنگام کالبد شکافی مشاهده شود.
با این حال ، در حال حاضر مشخص نیست که چه مواد مختلف بیولوژیکی فعال ، که از سطوح فرسایش آئورت رها می شوند ، می توانند روی بدن انسان بگذرانند.
تفاوت بین پلاک های پایدار و ناپایدار چیست؟
در عروق با قطر کوچک مانند عروق کرونر ، ترومبوز انسداد یک عارضه مکرر و اغلب کشنده پارگی پلاک است. بنابراین ، در شریانهای کرونر ، شکاف پلاک به طور گسترده مورد مطالعه قرار گرفته است ، و تعدادی از روابط بین ساختار پلاک ، میزان تشکیل لخته خون و انواع سندرم های کرونر ایسکمیک متعاقب بیماران مشخص شده است. این مشاهدات به مفهوم پلاک های آترواسکلروتیک ناپایدار منجر شده است - پلاک هایی با ساختار ناپایدار و منجر به ظهور یک بیماری عروق کرونر ناپایدار می شوند.
بسیاری از تحقیقات تحقیقاتی بر شناسایی مشکلی مانند پلاک آترواسکلروتیک ناپایدار متمرکز شده اند.
تشکیل پلاک آترواسکلروتیک نتیجه تعامل پیچیده سلولی در عروق است که بین سلولهای اصلی دیواره رگ و سلولهای سیستم ایمنی (گلبولهای سفید) اتفاق می افتد.
اختلالات جریان محلی و لیپیدها به عنوان نیروی محرک پلاک تشکیل دهنده در این فرایند اجباری هستند. به محض تشکیل یک پلاک آترواسکلروتیک ، معماری بسیار مشخصی از تشکیل فیبر ، حاوی هسته مرکزی لیپیدهای خارج سلولی و عناصر مختلف پوسیدگی را نشان می دهد.
بافت فیبر یکپارچگی ساختاری پلاک را فراهم می کند.
آتروم خفیف ، ضعیف و به شدت ترومبوژن است. پلاک غنی از لیپیدهای خارج سلولی است و عملاً فاقد سلولهای زنده است ، اما روی غشایی اشباع شده با لیپیدهای ماکروفاژها مرز دارد.
فاگوسیتوز نامحدود LDL اکسیده شده با کمک ماکروفاژها منجر به مرگ آنها می شود. مرگ این عناصر نقش مهمی در شکل گیری و رشد آتروم به همراه اتصال خارج سلولی لیپیدها به الیاف کلاژن و پروتئوگلیکان ها دارد.
تفاوتهای کمی در مؤلفه های ساختاری کمتر شناخته شده است: مطالعات هیستوپاتولوژیکی مجموعه بزرگی از پلاکها تفاوتهای عمده ای را در:
- ضخامت درپوشهای فیبری؛
- اندازه آتروم.
علاوه بر این ، تفاوت در میزان کلسنجی دیستروفی نشان داد.
این مطالعه از اهمیت زیادی برخوردار است ، زیرا انواع خاصی از ضایعات مرتبط با تظاهرات حاد بیماری آترواسکلروز را نشان داد.
نسبت بافت فیبری و لیپیدها در پلاکها
هر ترکیبی از ضخامت دیواره و اندازه آتروم ممکن است رخ دهد. پلاکهای فیبروتیکی که از نظر بالینی با ثبات هستند از بافت فیبری مداوم و فقط مقدار کمی لیپید خارج سلولی یا به هیچ وجه لیپیدی تشکیل نشده است. در شریان های کرونر ، بیشتر این ضایعات از نظر بالینی ساکت هستند و در درازمدت می تواند منجر به پایداری آنژین صدری شود.
معمولاً پلاکهای آسیب پذیر با ترکیب بزرگی لیپید مشخص شده و دارای یک کلاه فیبر نازک یا عملاً غایب هستند.
غالباً پلاك هاي غني از چربي وجود دارد كه زمينه ساز تشكيل ترومبوز عروق كرونر است.
پلاک های لیپیدی "اشک" تلقی می شوند.
همه پلاک ها در بیماران مبتلا به بیماری شریان کرونر با ثبات مطابق با این معیارهای پایداری نیستند.
مطالعات نشان داده است که شصت درصد از این پلاکها فیبر هستند ، اما 40٪ لیپیدهای خارج سلولی دارند. فقط در 15٪ از بیماران ، تمام پلاکها باعث ایجاد تنگی و فیبری شدند ، در حالی که در 13٪ بیماران تقریباً تمام پلاکها دارای هسته لیپید بودند. در حقیقت ، بیشتر بیماران مخلوطی از انواع پلاک در نسبت های مختلف داشتند.
تفاوت در ترکیب بافت شناسی درون پلاک و ارتباط آن با ساختار دیواره شریانی عواقب خاصی دارد.
به عنوان مثال ، سازندهای دیواره نازک اغلب پشت سر هم می شوند. نیروهای مکانیکی داخلی در پارگی پلاک نقش دارند.
در این حالت ، ترکیب بافت دیواره فیبر و ترکیب داخلی این سازه از اهمیت برخوردار است.
فرآیند تشکیل پلاک
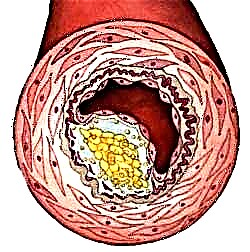 آتروژنز توسعه پلاکهای آتروماتوز است.
آتروژنز توسعه پلاکهای آتروماتوز است.
این بیماری با بازسازی شریانی مشخص می شود و منجر به تجمع مواد زیر چربی عناصر چربی به نام پلاک می شود.
رشد پلاک آتروماتوز یک فرآیند کند است که طی چند سال از طریق یک سری پیچیده از وقایع سلولی که در دیواره شریانی اتفاق می افتد ، و در پاسخ به بسیاری از فاکتورهای گردش خون عروقی موضعی توسعه می یابد.
یکی از آخرین فرضیه ها نشان می دهد که به دلایل نامعلوم ، گلبول های سفید مانند مونوسیت ها یا بازوفیسیل ها شروع به حمله به اندوتلیوم لومن شریانی در عضله قلب می کنند.
سپس فرایند التهابی شروع می شود که به نوبه خود باعث تشکیل پلاک آتروماتوز به طور مستقیم در دهانه غشای شریانی ، ناحیه دیواره رگ واقع در بین اندوتلیوم و غشای آن می شود.
قسمت اصلی این آسیب ها ترکیب زیر را دارند:
- چربی در مقادیر زیادی؛
- فیبر کلاژن؛
- الاستین
در ابتدا ، رشد پلاک رخ می دهد ، فقط ضخیم شدن دیوار مشاهده می شود بدون اینکه هیچ باریک شود.
تنگی مرحله دیررس است و اغلب نتیجه پارگی مکرر پلاک و بهبودی است و نه فقط نتیجه یک فرآیند آترواسکلروتیک.
آتروژنز اولیه با چسبندگی مونوسیتهای در گردش در خون (نوعی گلبول سفید) به آستر بستر عروقی ، در اندوتلیوم و سپس مهاجرت آنها در فضای اندوتلیال و فعال شدن بیشتر در ماکروفاژهای مونوسیتیک مشخص می شود.
این با اکسیداسیون ذرات لیپوپروتئین داخل دیواره ، در زیر سلولهای اندوتلیال تسهیل می شود. در این فرایند با افزایش غلظت گلوکز در خون نقش مهمی ایفا می کند.
تا آخر ، در حال حاضر ، این مکانیسم مورد مطالعه قرار نگرفته است و نوارهای چربی ممکن است ظاهر شوند و از بین بروند.
ترکیب اصلی پلاک آترواسکلروتیک
 مشخص است که شکل فوق ممکن است ساختار متفاوتی داشته باشد.
مشخص است که شکل فوق ممکن است ساختار متفاوتی داشته باشد.
پلاک می تواند در ترکیب آن متفاوت باشد و به دلیل ایجاد اختلالات مختلف در بدن شود.
این مؤلفه های اصلی پلاک آترواسکلروتیک است که در نتیجه تشخیص چه عاملی بر بیمار تأثیر می گذارد.
دو نوع پلاک قابل تشخیص است:
- پلاک فیبرو لیپیدی (فیبرو-چربی) با تجمع سلولهای چربی لود شده در زیر دهانه شریان ها مشخص می شود ، به طور معمول ، بدون باریک شدن لومن به دلیل گسترش جبرانی دیواره شریان که به لایه ماهیچه محدود می شود. در زیر اندوتلیوم "کلاه فیبری" وجود دارد که "هسته" آتروماتوز پلاک را پوشانده است. هسته شامل سلولهای پر لیپید (ماکروفاژها و سلولهای عضله صاف) با کلسترول و کلسترول استر بالا ، فیبرین ، پروتئوگلیکان ، کلاژن ، الاستین و بقایای سلول است. این پلاکها معمولاً در هنگام ترکیدن بیشترین آسیب را به بدن وارد می کنند. کریستال های کلسترول همچنین می توانند در تشکیل بدن پلاک نقش داشته باشند.
- یک پلاک فیبری نیز در زیر دهانه ، در داخل دیواره شریان بومی سازی شده است که منجر به ضخیم شدن و گسترش دیواره می شود و گاهی اوقات باریک موضعی لومن با مقداری آتروفی لایه ماهیچه ای ایجاد می شود. پلاک فیبر حاوی الیاف کلاژن (ائوزینوفیلیک) ، رسوب کلسیم (خونساز) و ، معمولاً لایه های چربی است.
در حقیقت ، قسمت عضله دیواره شریان آنوریسم های کوچک یا برعکس ، به اندازه کافی بزرگ برای نگه داشتن آتروم موجود است.
قسمت عضلانی دیواره های شریان معمولاً حتی پس از بازسازی برای جبران پلاك های آتروماتوز ، قوی باقی می ماند.
عواقب احتمالی تشکیل پلاک
 علاوه بر ترومبوآمبولیسم ، ضایعات آترواسکلروتیکی که بطور مزمن در حال گسترش هستند می توانند باعث همپوشانی کامل لومن شوند. آنها غالباً بدون علامت پیش می روند تا وقتی که تنگی لومن آنقدر بزرگ شود (معمولاً بیش از 80٪) که خونرسانی به بافت (بافت ها) ناکافی شود ، که به نوبه خود منجر به ایجاد ایسکمی می شود.
علاوه بر ترومبوآمبولیسم ، ضایعات آترواسکلروتیکی که بطور مزمن در حال گسترش هستند می توانند باعث همپوشانی کامل لومن شوند. آنها غالباً بدون علامت پیش می روند تا وقتی که تنگی لومن آنقدر بزرگ شود (معمولاً بیش از 80٪) که خونرسانی به بافت (بافت ها) ناکافی شود ، که به نوبه خود منجر به ایجاد ایسکمی می شود.
به منظور جلوگیری از این تشخیص ، شناخت ساختار آموزش و تجویز درمان صحیح از اهمیت برخوردار است.
ضایعات آترواسکلروتیک یا پلاکهای آترواسکلروتیک در دو دسته گسترده قرار می گیرند:
- پایدار
- و ناپایدار (همچنین آسیب پذیر نامیده می شود).
آسیب شناسی ضایعات آترواسکلروتیک بسیار پیچیده است.
پلاکهای آترواسکلروتیک پایدار ، که معمولاً بدون علامت هستند ، سرشار از عناصر ماتریکس خارج سلول و سلولهای عضله صاف هستند.
پلاک های ناپایدار سرشار از ماکروفاژها و سلولهای فوم هستند و ماتریس خارج سلولی که ضایعه را از لومن شریان جدا می کند (همچنین به عنوان کلاه فیبر شناخته می شود) معمولاً ضعیف و مستعد پارگی است.
پارگی درپوش فیبر ، مواد ترومبوژنیک را از بین می برد و در نهایت باعث ایجاد ترومبوز می شود. در نتیجه ، ترومبیم داخل رحمی می تواند شریانها را مسدود کند (به عنوان مثال انسداد عروق کرونر) ، اما بیشتر اوقات آنها جدا می شوند ، در گردش خون حرکت می کنند و در نهایت شاخه های نزولی کوچکتر را مسدود می کنند و باعث ترومبوآمبولی و کاردیاسکلروز آترواسکلروتیک می شوند.
نحوه حل پلاک های کلسترول در این مقاله در ویدیو توضیح داده شده است.